Sepsis merupakan masalah kesehatan utama, yang mempengaruhi jutaan manusia di seluruh dunia, dengan insidens yang diperkirakan terus meningkat.1-6 Hingga saat ini, sepsis masuk ke dalam 10 besar penyakit yang menjadi penyebab kematian tertinggi di Amerika Serikat, dengan angka mortalitas mencapai 215.000 kasus kematian tiap tahunnya.6, 7 Pada populasi anak, angka mortalitasnya di tahun 1995 berkisar 10,3% di antara anak-anak yang dirawat di bangsal anak rumah sakit di Amerika Serikat.8 Sekitar 30% kasus sepsis dapat mengalami perburukan menjadi sepsis berat dan syok septik, dengan angka mortalitas mencapai 84%.7, 9 Di Afrika, 50% kematian anak di rumah sakit dapat terjadi dalam 24 jam pertama sejak anak masuk rumah sakit, dan syok menjadi komplikasi pada banyak kasus di antaranya.10
Dalam 10 tahun terakhir telah banyak didapatkan perkembangan dalam tatalaksana sepsis, yaitu dalam hal resusitasi cairan, terapi inotropik dan pemberian antibiotika. Namun dalam penanganan sepsis terkini diketahui bahwa waktu memegang peranan penting dan krusial.3-6, 11-13 Early Goal Directed Therapy (EGDT) merupakan penatalaksanaan pasien dengan sepsis berat dan syok septik, yang bertujuan memperbaiki penghantaran oksigen ke jaringan, dalam jangka waktu tertentu.4, 5, 11
Telah diketahui bahwa perfusi jaringan yang buruk pada keadaan sepsis berat dan syok septik menyebabkan terjadinya global tissue hypoxia dan berbagai konsekuensi yang menyertainya, dan hal tersebut berhubungan dengan tingginya angka mortalitas.5, 13-15 EGDT mulai berkembang di tahun 2001 setelah penelitian Rivers dkk menemukan bahwa penatalaksanaan yang agresif dalam jangka waktu 6 jam, dengan tujuan mencapai target-target tertentu di unit gawat darurat pada pasien sepsis berat dan syok septik ternyata berhasil mengurangi mortalitas hingga 16,5% dibandingkan dengan kelompok yang mendapat terapi standar dengan mortalitas mencapai 46,5%. 5, 6, 14-16 EGDT kini telah banyak diterapkan di berbagai rumah sakit, sebagai bentuk implementasi Surviving Sepsis Campaign.5, 17 Namun, dalam pelaksanaannya, seringkali masih menemui kendala akibat kurang mendukungnya sumber daya, sarana dan prasarana yang tersedia.5, 14, 15 Agar EGDT dapat dilakukan dengan terorganisasi maka klinisi harus memiliki pemahaman tentang patofisiologi sepsis, teori yang mendasari EGDT, serta memiliki keterampilan dan penguasaan prosedur medis dan teknis yang akan dilakukan dalam penanganan pasien dengan sepsis berat dan syok septik.15 Berikut ini akan dibahas mengenai teori yang mendasari EGDT, prinsip EGDT, serta aplikasinya di rumah sakit.
Perkembangan EGDT
Awal mula berkembangnya tatalaksana kasus dengan pendekatan goal oriented tampaknya didahului oleh penelitian Shoemaker dkk di tahun 1988, yang berusaha memberikan kadar oksigen di atas normal pada pasien post operatif, untuk meningkatkan prognosis survival pasien tersebut.14 Shoemaker dkk menemukan bahwa kekurangan oksigen pada pasien bedah sakit kritis menyebabkan terjadinya kegagalan multi-organ dan berhubungan dengan meningkatnya mortalitas. Tindakan resusitasi dengan target spesifik meningkatkan penghantaran oksigen ke jaringan melalui kateter arteri pulmonalis berhasil menurunkan mortalitas sebesar 38% menjadi 4%.8, 13
Rivers dkk (2001) mempublikasikan penelitian mereka tentang EGDT, yaitu pada 263 pasien dewasa yang didiagnosis sepsis berat dan syok septik di unit gawat darurat. Pasien tersebut mendapat resusitasi cairan kristaloid dan koloid untuk mempertahankan tekanan vena sentral > 8 mmHg, pemberian vasodilator dan vasopresor untuk mempertahankan mean arterial pressure (MAP) antara 65-90 mmHg, transfusi PRC untuk mempertahankan hematokrit > 30% pada pasien dengan saturasi oksigen vena sentral < 70%, serta pemberian inotropik. Resusitasi dini dilakukan dalam 6 jam pertama dan berhasil mengurangi mortalitas selain juga berhasil mencegah terjadinya kegagalan multiorgan.5, 14 Keberhasilan pendekatan tatalaksana pasien sepsis berat dan syok septik dengan pendekatan EGDT yang dilaporkan oleh Rivers dkk berupa menurunnya angka mortalitas hingga 16,5% dibandingkan dengan kelompok yang mendapat terapi standar tanpa pendekatan EGDT dengan angka mortalitas mencapai 46,5%.14
Penelitian Han dkk (2003) menemukan bahwa penatalaksanaan syok septik yang dilakukan dalam waktu rata-rata 75 menit berhubungan dengan keberhasilan survival pasien hingga 96%, dan setiap tambahan waktu 1 jam keterlambatan penanganan syok berhubungan dengan peningkatan risiko kematian 2 kali lebih tinggi.19 Dari ilustrasi di atas dapat dilihat bahwa hal mendasar yang menjadi fokus perhatian, adalah perbedaan waktu dilakukannya tindakan.8 Namun kenyataannya, pemasangan kateter arteri pulmonalis seperti dalam penelitian Shoemaker untuk tujuan resusitasi tidak praktis dan sangat sulit diaplikasikan di unit gawat darurat. Akibatnya, pasien dengan diagnosis sepsis berat atau syok septik yang memerlukan resusitasi cairan, sering dirujuk ke ICU untuk dilakukan pemasangan kateter arteri pulmonalis sehingga berimbas pada penundaan tindakan resusitasi. Pada prakteknya, justru menyebabkan kegagalan dalam menurunkan mortalitas dan morbiditas akibat sepsis berat dan syok septik. Kegagalan ini dapat dijelaskan karena tindakan protokol resusitasi dilakukan setelah terjadi hipoksia jaringan berat dan lama.8, 13
Dari berbagai penelitian selanjutnya, didapatkan bahwa kunci suksesnya penanganan sepsis yaitu dengan identifikasi dan intervensi dini agresif berjenjang dengan target-target resusitasi yang telah ditentukan dalam protokol penatalaksanaan di unit gawat darurat atau di ruang perawatan intensif maupun non-intensif, yaitu dengan menerapkan EGDT.20
Intervensi untuk meningkatkan curah jantung meliputi resusitasi cairan untuk meningkatkan preload, pemberian inotropik untuk memperbaiki kontraktilitas jantung, serta pemberian vasopresor (atau vasodilator) untuk optimalisasi afterload. Konten oksigen arterial dapat ditingkatkan dengan transfusi Packed Red Cell (PRC) dan meningkatkan SaO2 dengan terapi oksigen.8
Kerusakan multiorgan di tingkat seluler tampaknya dipengaruhi oleh disfungsi dan kerusakan pada mitokondria. Disfungsi dan kerusakan mitokondria pada sepsis terjadi akibat interaksi patogen-inang, selain juga dipengaruhi patogenisitas mikroorganisme. Mekanisme kerusakan mitokondria pada sepsis dapat dilihat pada gambar 3. Syok yang berkepanjangan dan hipoksia jaringan dapat menyebabkan disfungsi mitokondria. Pada keadaan sepsis berat, aktivasi berbagai sel imunitas khususnya neutrofil, serta hipoksia jaringan berkontribusi terhadap terbentuknya ROS (Reactive Oxidant Specifics). ROS berkontribusi terhadap kerusakan mitokondria, dan kejadian tersebut memicu pembentukan ROS lebih banyak lagi, yang juga menyebabkan programming kematian mitokondria. Kematian mitokondria terjadi akibat penumpukan ROS yang memicu sinyal untuk membuka pori-pori membran permeabilitas mitokondria (Mitochondrial Permeability Transition, MPT), yang menyebabkan edema matriks mitokondria, ruptur membran luar mitokondria, serta aktivasi kaskade apoptosis. Namun, kadang tanpa melalui fase MPT, kaskade apoptosis masih dapat dipicu akibat pergerakan faktor pro-apoptosis melalui membran luar mitokondria (Mitochondrial Outer Membrane Permeabilization, MOMP).21, 22
Pada keadaan hipoksia jaringan berat akan disertai dengan menurunnya cadangan ATP seluler, sehingga menyebabkan gangguan integritas membran sel yang selanjutnya menimbulkan edema (MPT) serta nekrosis sel. Berbeda dengan apoptosis, nekrosis sel menginduksi respon inflamasi lokal dan sistemik, sehingga memperberat keadaan.21, 22
Oleh karena itu, semakin jelas bahwa terapi secara dini yang difokuskan terhadap stabilisasi hemodinamik untuk mencegah terjadinya global tissue hypoxia dapat mencegah onset terjadinya disfungsi multiorgan yang bertanggungjawab terhadap meningkatnya angka mortalitas pasien dengan sepsis.9
Implementasi EGDT dalam tatalaksana sepsis berat dan syok septik pada anak
Implementasi EGDT di unit gawat darurat dan unit perawatan intensif dalam tatalaksana sepsis berat dan syok septik pada bayi dan anak diajukan dalam bentuk diagram alur berikut ini:
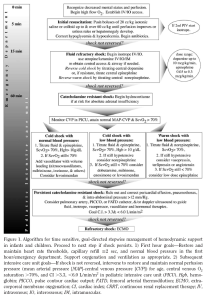
MAP, Mean Arterial Pressure; CVP, central venous pressure; ScvO2, central venous O2 saturation; CI, Cardiac Index; PICCO, pulse contour cardiac output; FATD, femoral arterial thermodilution; ECMO, extracorporeal membrane oxygenation; CRRT, continuous renal replacement therapy; IV, intravenous; IO, intraosseus; IM, intramuscular
Gambar 4. Penatalaksanaan Syok Septik Pediatrik
Sumber: Brierley, 2009
Algoritme berbasis waktu ini dalam 1 jam pertama bertujuan untuk mengembalikan dan mempertahankan denyut jantung ke nilai normal, mencapai waktu pengisian kapiler < 2 detik, serta menormalkan tekanan darah. Dukungan oksigenasi dan ventilasi diberikan sesuai dengan indikasi. Target-target berikutnya diharapkan tercapai dalam waktu 6 jam di unit perawatan intensif. 23
1 Kerangka waktu: Nol sampai dengan 5 menit pertama
Dalam lima menit pertama, klinisi harus dapat mengidenfikasi pasien dengan sepsis berat dan syok septik. Identifikasi dini sangat berhubungan dengan menurunnya morbiditas dan mortalitas kasus sepsis berat dan syok septik.24 Dalam waktu lima menit pertama ini pula secara simultan dilakukan manajeman jalan nafas (airway) dan pernafasan (breathing), serta pemasangan akses intravena (circulation).
1.1 Identifikasi dini pasien dengan sepsis berat dan syok septik
Trias demam, takikardi, dan vasodilatasi umum ditemukan pada anak dengan tanda-tanda infeksi. Syok septik harus menjadi pertimbangan diagnosis bila trias di atas ditemukan, disertai dengan perubahan status mental yang bermanifestasi sebagai iritabilitas, bingung, mengantuk, hingga penurunan kesadaran yang lebih dalam.23 Sepsis berat dan syok septik diketahui berhubungan dengan hipoksia jaringan yang luas. Hipoksia pada susunan saraf pusat akan menyebabkan gangguan berupa penurunan kesadaran.25
Selain itu, klinisi juga harus dapat mengidentifikasi tanda-tanda gangguan perfusi jaringan yang disebabkan oleh disfungsi kardiovaskuler pada sepsis. Syok septik dibedakan ke dalam 2 jenis, yaitu warm shock dan cold shock. Warm shock ditandai dengan curah jantung yang tinggi, kulit yang hangat dan kering, serta bounding pulse. Sedangkan cold shock ditandai oleh curah jantung yang rendah, kulit lembab dan dingin, serta nadi yang lemah.25 Stadium awal syok septik dapat dikenali dengan ditemukannya takikardia, bounding pulse, serta gangguan kesadaran. Produksi urin kurang dari 1 mL/kgbb/jam.23 Pada stadium yang lebih lanjut, dapat ditemukan waktu pemanjangan kapiler, dan pada stadium akhir ditandai dengan hipotensi.19
1.2 Mempertahankan jalan nafas dan pemberian terapi oksigen
Manajemen jalan nafas dan pernafasan dapat dilakukan dengan mengacu pada Pediatric Advanced Life Support (PALS), di antaranya dengan memposisikan kepala, serta pemberian terapi oksigen.23
1.3 Memasang akses intravaskular
Penelitian yang dilakukan oleh Kanter dkk (1986) mendapatkan bahwa usaha pemasangan akses intravena perifer pada pasien anak dengan sakit kritis memerlukan waktu rata-rata 4 menit 30 detik, tercepat 40 detik.26 American Heart Association bersama dengan American Academy of Pediatrics dalam PALS merekomendasikan untuk situasi darurat, pemasangan akses intravena harus terpasang dalam waktu 5 menit. Bila dalam jangka waktu tersebut belum berhasil, maka dilakukan pemasangan akses intraoseus.1 Setelah terpasang akses intravena segera diambil sampel darah untuk pemeriksaan penunjang.
2 Kerangka waktu: 5 sampai dengan 15 menit berikutnya
Pada segmen 5 menit hingga 15 menit berikut ini, dilakukan resusitasi cairan hingga didapatkan perbaikan perfusi jaringan, dengan pemantauan terhadap tanda-tanda overload cairan. Secara simultan pula dilakukan koreksi kelainan metabolik seperti hipoglikemi/hiperglikemi, serta koreksi kelainan elektrolit yang mungkin ditemukan, dan pemberian antibiotik empiris spektrum luas.
2.1 Resusitasi cairan pada sepsis berat dan syok septik
2.1.1 Volume cairan resusitasi
Penelitian pendahuluan telah dilakukan pada hewan percobaan dengan sepsis berat, didapatkan bahwa resusitasi cairan hingga 60 mL/kgbb ternyata berhasil memperbaiki curah jantung, penghantaran oksigen serta stabilitas hemodinamik.27 Dari penelitian Han dkk (2003) pada pasien dengan sepsis berat dan syok septik, didapatkan pula bahwa kelompok non-survivor menerima volume cairan resusitasi lebih sedikit (20 mL/kgbb) dan kecenderungan dilanjutkan dengan terapi inotropik.19
Mengenai volume cairan resusitasi yang diberikan, Carcillo dkk (1991) melaporkan penelitian mengenai resusitasi cairan pada pasien pediatrik dengan syok septik yang diberikan dalam 1 jam pertama, pemberian cairan resusitasi secara cepat dengan volume di atas 40 mL/kgbb (rata-rata 69 + 19 mL/kgbb) berhubungan dengan outcome (survival) yang lebih baik. Pemberian cairan secara cepat juga tidak berhubungan dengan kejadian Acute Respiratory Distress Syndrome (ARDS).27
Rekomendasi dari Surviving Sepsis Campaign 2008 yaitu resusitasi cairan inisial diawali dengan pemberian cairan kristaloid bolus 20 mL/kgbb selama 5-10 menit, dititrasi dengan pemantauan klinis terhadap curah jantung, dalam hal ini meliputi denyut jantung, produksi urin, waktu pengisian kapiler, dan derajat kesadaran. Biasanya defisit cairan cukup besar sehingga awal resusitasi memerlukan volume cairan 40-60 mL/kgbb,1 namun dapat mencapai hingga 200 mL/kgbb. Pemantauan terhadap tanda-tanda overload cairan yaitu dengan memperhatikan adanya onset baru hepatomegali, bertambahnya usaha nafas pasien, ditemukannya rales pada pemeriksaan fisis paru, atau bertambahnya berat badan lebih dari 10%. Untuk mengatasinya dapat diberikan diuretik. Tindakan lain untuk mengatasi overload cairan yaitu dengan dialisis peritoneal bila didapatkan oliguria, atau continuous renal replacement therapy (CRRT) bila diperlukan.1, 23
Untuk pemeriksaan secara bed-site, dari penelitian Pamba dan Maitland (2004) didapatkan bahwa pemanjangan waktu pengisian kapiler > 3 detik merupakan faktor prognostik perlunya resusitasi cairan, sehingga cukup prediktif digunakan sebagai alat untuk menilai adekuatnya terapi cairan yang diberikan pada pasien dengan sepsis berat dan syok septik.28
2.1.2Jenis cairan resusitasi
Pemilihan jenis cairan pada resusitasi sepsis berat dan syok septik bersifat liberal. Secara umum, cairan isotonis cukup efektif, aman, dan efektif dibandingkan dengan koloid, sehingga disarankan sebagai cairan lini pertama pada resusitasi.29 Penelitian di India yang dilakukan oleh Upadhyay (2005) mendapatkan tidak adanya perbedaan outcome pasien syok septik yang diresusitasi dengan cairan kristaloid dibandingkan dengan koloid.23 Namun hal yang berlawanan didapatkan dari penelitian Schierhout dan Roberts, bahwa resusitasi dengan cairan koloid dapat menyebabkan efek samping berupa gangguan hemostasis.30 Pada saat ini penelitian klinis banyak dilakukan untuk mengetahui kegunaan penggunaan cairan hipertonis dalam resusitasi sepsis berat dan syok septik.1, 23
2.2 Koreksi hipoglikemia
Hipoglikemia dapat menyertai suatu sepsis dan menimbulkan gangguan kesadaran. Keadaan ini dapat dikoreksi dengan pemberian Dextrose-10% pada cairan rumatan dengan kecepatan 8 mg/kg/menit pada neonatus, 5 mg/kgbb/menit pada anak, dan 2 mg/kgbb/menit pada remaja. Bila disertai dengan kegagalan fungsi hati, penderita mungkin membutuhkan kecepatan infus glukosa yang lebih tinggi, dapat mencapai 16 mg/kgbb/menit. Hiperglikemia dapat pula menyertai keadaan sepsis, yang didefinisikan sebagai kadar glukosa sewaktu > 140 mg/dL. Penatalaksanaan hiperglikemia dapat dengan menggunakan cairan Dextrose-5% dan dapat dikombinasikan dengan terapi insulin.16, 23 Direkomendasikan untuk mempertahankan kadar glukosa > 80 dan <150 mg/dL.23 Insulin reguler yang digunakan dalam bentuk bolus atau infus kontinu. Dosis yang diberikan yaitu 0,025 U/kgbb/kali atau 0,025 – 0,1 U/kgbb/jam (2,5 U/kgbb dalam 50 mL Albumin 4% dengan kecepatan 0,5 – 2 mL/jam); selanjutnya 1 U/10 gram dextrose.31
2.3 Koreksi hipokalsemia
Kadar konsentrasi kalsium berbeda sesuai dengan usia, berkisar 8,5 –10,5 mg/dL untuk kalsium total dan 4,0 – 5,0 g/dL ion kalsium dalam darah. Hipokalsemia dapat menyebabkan gangguan kontraktilitas dan irama jantung, selain juga menyebabkan hipotensi serta kelainan neuromuskuler lainnya. Koreksi hipokalsemia dapat diberikan peroral atau intravena. Pasien dengan hipokalsemia simptomatik dapat diberikan bolus kalsium glukonas 100-200 mg/kgbb dalam waktu 10-20 menit. Infus kontinu kalsium glukonas sebagai alternatif diberikan dengan dosis awal 10-30 mg/kgbb/jam, selanjutnya dititrasi sesuai dengan hasil pengukuran serum kalsium selanjutnya.32, 33
2.4 Pemberian terapi antibiotik
Terapi antibiotik merupakan terapi utama dalam sepsis (gambar 5), dengan penggunaan antibiotik empiris berspektrum luas di awal terapi. Berbagai penelitian menunjukkan bahwa pemberian antibiotik cepat dan sesuai berhasil menurunkan morbiditas dan mortalitas pasien dengan sepsis.12, 34, 35 Namun harus dipertimbangkan juga bahwa penggunaan antibiotik spektrum luas dapat menyebabkan peningkatan resistensi mikroorganisme.12
Pemberian antibiotik tidak ditunda, dan faktor waktu memegang peranan penting. Dari penelitian Houck dkk, pemberian antibiotika dalam 4 jam pertama berhubungan dengan menurunnya mortalitas hingga 6,8% sejak pasien datang ke rumah sakit, dan menurunkan mortalitas hingga 11,6% dalam 30 hari perawatan, selain itu juga membantu mengurangi lama perawatan di rumah sakit hingga 42%. Dalam SSC 2008, direkomendasikan pemberian antibiotik dalam 1 jam pertama setelah dilakukan pengambilan kultur.34 Durasi terapi antibiotik yang dianjurkan yaitu 7-10 hari, dan kemudian disesuaikan dengan hasil kultur. Namun pada pasien dengan neutropenia, durasi terapi antibiotik dapat diperpanjang hingga 14 hari. Keputusan untuk menghentikan pemberian antibiotik bergantung pada penilaian klinis. Terapi kombinasi antimikroba dilaporkan lebih baik dibandingkan dengan monoterapi, sebagaimana dilaporkan dari penelitian Micek dkk.34 Terapi awal antibiotik sangat kritis bagi pasien anak dengan sepsis, seperti halnya pasien dewasa.1
3 Kerangka waktu: 15 menit sampai 60 menit berikutnya
Dalam waktu 15 menit pertama, ditentukan apakah suatu syok septik responsif atau refrakter terhadap terapi cairan. Syok dinyatakan refrakter terhadap cairan bila belum menunjukkan perbaikan hemodinamika setelah mendapat terapi cairan hingga 40 mL/kgbb. Langkah selanjutnya pada pasien dengan syok septik yang refrakter terhadap terapi cairan yaitu dengan secara simultan melakukan pemasangan akses vena sentral, memulai terapi inotropik dan vasopresor serta melakukan pemantauan tekanan arterial.23
Namun berbeda dengan populasi dewasa, pemasangan akses vena sentral pada anak menjadi suatu isu karena kesulitan dalam pelaksanaannya. Pemasangan vena sentral pada pasien pediatrik tidak familier, dalam prosedur pemasangannya yang cukup sulit sehingga melampaui kerangka waktu (time-frame) yang diharapkan pada EGDT khususnya di unit emergensi.16 Penatalaksanaan dalam kerangka waktu 15 menit hingga 60 menit berikutnya dijelaskan sebagai berikut:
3.1 Memulai pemberian inotropik dan vasopresor
Hipotensi yang menetap meskipun telah dilakukan resusitasi cairan optimal merupakan ciri dari syok septik, yang terjadi akibat gangguan kontraktilitas miokardium selain juga terdapat gangguan pada resistensi vaskuler sistemik. Akibat gangguan di atas, maka diperlukan pemberian vasopresor dan terapi inotropik untuk memperbaiki tekanan darah serta mempertahankan penghantaran oksigen ke jaringan.12 Dalam penatalaksanaan sepsis, harus dilakukan usaha secepat mungkin untuk mengembalikan hemodinamika. Oleh karena itu, vasopresor diberikan segera setelah resusitasi cairan optimal diberikan.35, 36 Pemberian vasoaktif direkomendasikan bila syok tidak teratasi dengan resusitasi cairan sampai dengan 40 mL/kgbb. Jenis obat yang digunakan yaitu katekolamin dan derivat sintetisnya, meliputi dopamin, dobutamin, epinefrin, norepinefrin.5, 35, 37
Dopamin disarankan sebagai pilihan terapi pertama untuk pasien pediatrik dengan hipotensi yang refrakter terhadap resusitasi cairan, atau pada keadaan cold shock.1 Dopamin dan norepinefrin diketahui berfungsi meningkatkan tekanan darah dan curah jantung. Dopamin lebih poten dibandingkan norepinefrin, dan lebih sering menyebabkan takikardia.12 Pada dosis rendah, dopamin menyebabkan vasodilatasi sirkulasi renal dan mesenterika. Pada dosis 2-10 mikrogram/kgbb/menit, dopamin memiliki efek inotropik positif dan kronotropik positif, sedangkan pada dosis yang lebih tinggi menyebabkan vasokonstriksi perifer. Penelitian Levy dkk menemukan bahwa populasi pasien syok septik yang resisten dengan terapi dopamin meningkatkan risiko mortalitas.36 Bila syok refrakter terhadap terapi dopamin, maka diberikan epinefrin.1 Epinefrin diberikan dengan dosis 0.05- 0.3 mcg/kgbb/menit.23
Pada keadaan warm shock, diberikan titrasi norepinefrin. Norepinefrin pada dosis 1-20 mikrogram/menit baik untuk meningkatkan MAP, resistensi vaskuler sistemik, penghantaran oksigen jaringan.5, 37 Dobutamin dapat digunakan sebagai agen inotropik pada pasien dengan curah jantung yang rendah, diberikan dengan dosis 2,5–20 mikrogram/kgbb/menit.5, 37
3.2 Mempertahankan jalan nafas
Dilakukan penilaian terhadap usaha nafas pasien dan komplians paru. Keputusan untuk melakukan intubasi bergantung pada penilaian klinis usaha nafas pasien, adanya hipoventilasi, atau akibat penurunan kesadaran.23 Intubasi dipertimbangkan pada pasien dengan syok refrakter disertai dengan tanda gagal nafas, penurunan kesadaran, serta untuk pemantauan hemodinamik invasif. Selain itu, ventilasi mekanik juga dapat membantu mekanika sirkulasi. Diketahui bahwa sekitar 40% curah jantung diperlukan untuk mendukung fungsi pernafasan, sehingga ventilasi mekanik berguna untuk menurunkan beban kerja paru-paru. Meningkatnya tekanan intratorakal juga berperan menurunkan afterload ventrikel kiri, sehingga dapat membantu pasien dengan curah jantung rendah dan resistensi vaskuler perifer yang tinggi.23
Disarankan penggunaan ketamin dan atropin sebagai agen sedasi-intubasi pada pasien dengan syok septik. Ketamin bekerja dengan cara menghambat transkripsi factor-kappa B dan mengurangi produksi Interleukin-6 di sistemik, namun mempertahankan fungsi adrenal, sehingga mempertahankan stabilitas fungsi kardiovaskuler.23 Ketamin untuk fungsi sedasi diberikan dengan dosis 1-2 mg/kgbb i.v.31 Ketamin juga dapat berfungsi sebagai infus analgesia dan atau sedasi untuk mempertahankan stabilitas fungsi kardiovaskuler pada saat dilakukan pemasangan ventilasi mekanik.23
Pada pasien anak dengan gagal nafas dan memerlukan ventilator, prinsip lung-protective therapy perlu diterapkan sebagaimana pada pasien dewasa. Pasien dengan Acute Lung Injury/Acute Respiratory Distress Syndrome ditargetkan mendapat volume tidal 6 mL/kgbb dan plateau pressure < 30 cm H2O, strategi permissive hypercapnia untuk meminimalkan plateau pressure dan volume tidal. Positive End Expiratory Pressure (PEEP) juga diterapkan untuk mencegah kolaps alveolar di akhir ekspirasi. Posisi prone pada suatu penelitian multisenter didapatkan berguna untuk memperbaiki hipoksemia.1
4 Kerangka waktu: 6 jam berikutnya di Unit Perawatan Intensif
Bila ditemukan keadaan syok yang resisten dengan terapi katekolamin, maka penatalaksanaan selanjutnya yaitu dengan pemberian hidrokortison. Hidrokortison diberikan pula pada anak yang diduga atau terbukti disertai dengan insufisiensi adrenal. Pasien berisiko mengalami insufisiensi adrenal yaitu anak dengan syok septik, sebelumnya menerima terapi steroid untuk penyakit kronis, dan anak dengan abnormalitas adrenal atau hipofisis. Bila jelas faktor risikonya, maka disarankan pemberian hidrokortison secara intermiten atau infus kontinu dengan dosis mulai 1-2 mg/kgbb/hari, dititrasi hingga 50 mg/kgbb/hari.1
Keadaan insufisiensi adrenal ini dinyatakan bila kadar kortisol basal < 18 µg/dL kadar puncak ACTH-stimulated cortisol < 18 µg/dL. Pemberian hidrokortison jangka panjang (6 mg/kgbb/hari selama 7 hari) telah dilaporkan pada pasien dewasa, namun pada anak masih menjadi kontroversi. Penelitian berupa pemberian hidrokortison intermiten dengan dosis 3 mg/kgbb/hari selama 7 hari pada bayi dengan syok septik resisten katekolamin didapatkan bahwa kebutuhan pemberian terapi dopamin dapat dikurangi, namun tidak memperbaiki angka mortalitas. Penelitian multisenter di Eropa oleh CORTICUS (Corticosteroid Therapy of Septic Shock) pada 499 pasien dengan syok septik, membandingkan kelompok yang diberikan terapi hidrokortison dosis rendah dan kelompok dengan plasebo selama 5 hari. Dari penelitian ini didapatkan tidak ada perbedaan mortalitas di antara kedua kelompok.4, 38
Penggunaan steroid juga berpotensi terhadap kejadian kandidiasis diseminata.23 Kortikosteroid dapat bermanfaat pada stadium awal dari sepsis. Sebagai alternatif bila tidak tersedia hidrokortison maka dapat diberikan metilprednisolon 30 mg/kgbb/dosis intravena atau deksametason 3 mg/kgbb/dosis intravena. Pemberiannya dapat diulang 4 jam kemudian, namun bila tidak memberikan respon maka pemberiannya dihentikan.39 Namun demikian, masih diperlukan penelitian lebih lanjut mengenai efikasi terapi kortikosteroid pada sepsis di populasi pediatrik.1, 40
Anak dengan syok resisten katekolamin dapat memberikan tampilan klinis curah jantung rendah/resistensi vaskuler sistemik tinggi, curah jantung tinggi/resistensi vaskuler sistemik rendah, atau curah jantung rendah dengan resistensi vaskuler sistemik rendah. Oleh karena itu, pemantauan hemodinamik dapat dilakukan dengan pemasangan kateter vena sentral, serta monitoring kontinu tekanan arterial. Dilakukan pemantauan CVP dengan target mencapai MAP-CVP dan ScvO2 > 70%. Untuk mempertahankan saturasi tersebut juga dilakukan dengan mempertahankan kadar Hb > 10 g/dL. Saturasi vena sentral (ScvO2) akan memberikan informasi keseimbangan antara kebutuhan dan pemenuhan oksigenasi di jaringan,5, 11 yang dilaporkan berhasil mengurangi mortalitas hingga 40% dibandingkan pada pasien yang tidak dilakukan pemantauan ScvO2. Flow ScvO2 juga bergunauntuk memperkirakan aliran darah dari otak. Nilai > 40 mL/kgbb/menit berhubungan dengan outcome neurologis yang lebih baik dan juga survival pasien.23
Dengan pemasangan vena sentral, dapat dilakukan pemantauan terhadap keberhasilan penatalaksanaan syok, khususnya pada keadaan syok yang refrakter, yaitu karena titrasi cairan, inotropik, dan vasopresor ataupun vasodilator dilakukan dengan memerhatikan parameter-parameter di atas.23
4.1Cold shock dengan tekanan darah normal
Pada keadaan cold shock, dilakukan titrasi cairan dan pemberian epinefrin, untuk mencapai ScvO2 > 70%, dengan mempertahankan kadar hemoglobin > 10 g/dL. Bila kadar ScvO2 masih di bawah 70%, kemungkinan didapatkan syok dengan Cardiac Index yang rendah, tekanan darah normal, dengan resistensi vaskuler sistemik yang tinggi. Hal ini serupa dengan anak yang mengalami syok kardiogenik, yang dalam penatalaksanaannya bertujuan untuk mengurangi afterload untuk memperbaiki aliran darah dengan berkurangnya afterload ventrikel, sehingga akan dapat meningkatkan pengosongan ventrikel. Oleh karena itu, nitroprusside atau nitrogliserin menjadi vasodilator lini pertama pada syok resisten epinefrin dengan tekanan darah normal. Vasodilator diberikan dengan sebelumnya dilakukan loading cairan terlebih dahulu.23 Nitrogliserin pada dosis 10-60 µg/menit dapat membantu menurunkan afterload.5 Vasodilator yang termasuk di dalamnya yaitu Milrinone, yang pemberiannya dipertimbangkan bila masih didapatkan curah jantung yang rendah.23 Milrinone (Primacor®) diberikan dengan dosis 50 mcg/kg i.v. bolus selama 15 menit, dilanjutkan dengan infus kontinu 0,5 – 0,75 mcg/kgbb/menit dan dititrasi hingga tercapai efek yang diinginkan.41
4.2 Cold shock dengan tekanan darah rendah
Pada keadaan ini didapatkan syok dengan Cardiac Index yang rendah, tekanan darah yang rendah, serta resistensi vaskuler perifer yangrendah pula. Untuk penatalaksanaan selanjutnya yaitu dilakukan titrasi cairan dan epinefrin untuk meningkatkan tekanan darah diastolik dan meningkatkan resistensi vaskuler perifer. Bila tekanan darah yang adekuat sudah tercapai, maka untuk memperbaiki Cardiac Index dan mencapai ScvO2 > 70% dapat diberikan dobutamin, selain itu kadar Hb juga dipertahankan > 10 g/dL. Bila pasien masih hipotensi, pertimbangkan pemberian norepinefrin. Bila ScvO2 masih di bawah 70%, pertimbangkan pemberian dobutamin, milrinone, enoximone, atau levosimendan.23 Levosimendan bekerja dengan cara meningkatkan sensitivitas kalsium dari aparatus kontraktil miokardium, juga berfungsi seperti halnya type III PDE inhibitor-activity lain. Enoximone juga merupakan type III PDE inhibitor yang lebih selektif dan menjaga cadangan c-AMP yang diproduksi β-1 aktivator reseptor sel miokardium, sehingga dapat memperbaiki performa jantung dengan lebih sedikit efek hipotensi.42
4.3Warm shock dengan tekanan darah rendah
Pada keadaan ini didapatkan syok dengan Cardiax Index tinggi, dan resistensi perifer yang rendah. Maka penatalaksanaan selanjutnya yaitu dengan pemberian titrasi cairan dan norepinefrin, untuk mempertahankan ScvO2 > 70%. Bila masih didapatkan hipotensi, pertimbangkan vasopresin, terlipresin, atau angiotensin untuk memperbaiki tekanan darah; namun perlu diperhatikan pula bahwa obat-obat vasokonstriktor di atas dapat menyebabkan berkurangnya curah jantung, sehingga dalam penggunaan obat tersebut direkomendasikan dengan pemantauan curah jantung dan ScvO2. Bila ScvO2 masih di bawah 70% pertimbangkan untuk pemberian epinefrin dosis rendah.23 Vasopresin (Vasopressin®, Pitressin®) diberikan dalam infus kontinu mulai dari 0.5 mili-unit/kgbb/jam, dosis dinaikkan tiap 30 menit sesuai kebutuhan hingga maksimal 10 mili-unit/kgbb/jam (0.01 U/kgbb/jam).41
4.4 Syok resisten katekolamin yang persisten
Bila pasien masih belum responsif dengan terapi yang diberikan di atas, maka dikatakan sebagai syok resisten katekolamin yang persisten. Untuk itu perlu disingkirkan dan diperbaiki berbagai keadaan yang berkontribusi terhadap syok refrakter terapi cairan dan katekolamin, di antaranya yaitu adanya efusi perikardial, pneumotoraks, peningkatan tekanan intraabdomen lebih dari 12 mmHg. Pertimbangkan pula kemungkinan adanya perdarahan, keadaan imunosupresi, ketidaksesuaian kontrol pengendalian infeksi (misalnya jenis dan dosis antibiotik yang diberikan belum memadai). Pada saat ini, dipertimbangkan untuk memandu titrasi cairan, inotropik, vasopresor, vasodilator dan terapi hormonal dengan pemasangan akses arteri pulmonalis, PICCO (pulse contour cardiac output), atau Femoral Arterial Thermodilution (FATD) Cathether, dan atau ultrasonografi doppler untuk memantau curah jantung. Kateter arteri pulmonalis dapat mengukur tekanan penutupan arteri pulmonaris sehingga dapat mengidentifikasi disfungsi ventrikel kiri, serta dapat digunakan untuk menentukan kontribusi relatif fungsi ventrikel kanan dan kiri. PICCO berguna untuk memperkirakan volume akhir diastolik keseluruhan ruang jantung serta mengukur cairan paru ekstravaskuler, sehingga dapat membantu penilaian apakah preload sudah adekuat atau belum. Monitoring non-invasif seperti penggunaan pulse oxymetri, saturasi oksigen vena per-kutan, dan lainnya masih dalam tahap evaluasi. Tujuan terapi pada saat ini yaitu mencapai dan mempertahankan Cardiac Index 3.3 – 6 L/menit/m2.23
Extracorporeal membrane oxygenation (ECMO) merupakan salah satu alternatif terapi yang perlu dipertimbangkan, telah dilakukan secara terbatas pada syok yang refrakter dan atau keadaan gagal nafas yang tidak bisa ditangani dengan terapi konvensional. ECMO telah dilakukan pada pasien dengan syok septik, namun pengaruhnya sendiri masih belum jelas. Penelitian yang menganalisis 12 pasien sepsis dengan ECMO, 8 orang di antaranya bertahan hidup dan pada follow up rentang 4 bulan hingga 4 tahun, didapatkan bahwa rata-rata setelah 1 tahun mereka dapat menjalani kehidupan dengan normal.1
4.5 Monitoring hemodinamik dan pencapaian target-target terapeutik
Tujuan akhir resusitasi syok septik yaitu tercapainya normalisasi denyut jantung, waktu pengisian kapiler < 2 detik, ekstremitas yang hangat, produksi urin yang cukup (> 1mL/kgbb/jam), skala kesadaran yang normal, serta kadar glukosa dan kalsium yang normal. Tujuan akhir lainnya yang juga digunakan pada populasi dewasa yaitu berkurangnya kadar laktat serum serta defisit basa, ScvO2 > 70% atau SvO2 > 65%, CVP 8-12 mmHg atau dengan metode lainnya untuk menilai fungsi pengisian jantung, yaitu mencapai dan mempertahankan Cardiac Index 3,3 – 6 L/menit/m2.23 Target pencapaian ScvO2 > 70%, didukung pula dengan transfusi PRC bila hematokrit kurang dari 30%, maupun dengan pemberian inotropik. Untuk pemberian transfusi, sebuah penelitian multisenter terandomisasi mendapatkan bahwa batas ambang transfusi Hb 7 g/dL dibandingkan dengan ambang batas Hb 9,5 g/dL, ternyata memberikan outcome yang sama. Namun, dalam rangka memperbaiki penghantaran oksigen ke jaringan, Hb dipertahankan di atas 10 g/dL. 1, 23
Target-target di atas diharapkan tercapai dalam 6 jam sejak pasien masuk unit gawat darurat maupun pada tempat perawatan intensif, ternyata berhasil menurunkan morbiditas dan mortalitas akibat sepsis, sepsis berat, dan syok septik.5, 8, 35
Implementasi EGDT di Rumah Sakit
EGDT merepresentasikan penatalaksanaan kegawatdaruratan yang terbukti memperbaiki prognosis pasien dengan sepsis berat dan syok septik. Namun pelaksanaannya kadang masih belum sesuai dengan protokol yang ada, dengan latar belakang bervariasi.43 Pada saat ini, berbagai kendala yang ditemukan dalam implementasi EGDT yaitu kurangnya pemahaman tentang patofisiologi sepsis, teori yang mendasari EGDT, serta kurangnya keterampilan maupun penguasaan prosedur medis dan teknis yang dilakukan dalam penanganan pasien dengan sepsis berat dan syok septik.15 Selain itu, model rumah sakit, sarana serta prasarana yang ada juga berperan terhadap keberhasilan implementasi EGDT. Agar implementasinya konsisten dan terorganisir, diperlukan suatu model protokol yang disesuaikan dengan sumber daya manusia, sarana dan prasarana penunjang di rumah sakit tersebut. Implementasinya di rumah sakit dikatakan dapat mereduksi biaya-biaya hingga 23,4%. Efektivitas biaya ini dapat tercapai bila EGDT dilakukan mulai di unit gawat darurat atau ruang perawatan intensif dengan respon tim yang cepat.43
Untuk implementasi EGDT secara optimal, maka diperlukan dukungan mutlak institusi dalam hal penyediaan sarana dan prasarana. Klinisi juga diharapkan meningkatkan keterampilan dalam prosedur tindakan yang diperlukan dalam implementasi EGDT.
Daftar Pustaka: need author’s permission
baca juga: corticosteroid converter